ਚਰਬੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ
| ਚਰਬੀ ਜਿਗਰ | |
|---|---|
| ਸਮਾਨਾਰਥੀ ਸ਼ਬਦ | ਹੈਪੇਟਿਕ ਸਟੈਟੋਸਿਸ |
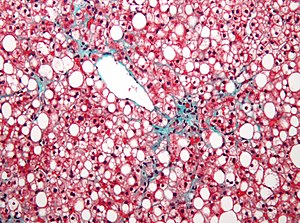 | |
| ਮਾਈਕਰੋਗ੍ਰਾਫ ਇੱਕ ਚਰਬੀ ਜਿਗਰ ਦਿਖਾ ਰਿਹਾ ਹੈ (ਮੈਕਰੋਵੇਸਿਕੂਲਰ ਸਟੈਟੋਸਿਸ), ਜਿਵੇਂ ਕਿ ਗੈਰ-ਅਲਕੋਹਲ ਚਰਬੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ ਵਿੱਚ ਦੇਖਿਆ ਜਾਂਦਾ ਹੈ. ਟ੍ਰਿਕ੍ਰੋਮ ਦਾਗ. | |
| ਵਿਸ਼ਸਤਾ | ਗੈਸਟਰੋਐਂਟਰੋਲੋਜੀ |
| ਲੱਛਣ | ਕੋਈ ਥਕਾਵਟ ਨਹੀਂ,ਪੇਟ ਦੇ ਉਪਰਲੇ ਸੱਜੇ ਪਾਸੇ ਦਰਦ[1][2] |
| ਗੁਝਲਤਾ | ਸਿਰੋਸਿਸ, ਜਿਗਰ ਦਾ ਕੈਂਸਰ, ਠੋਡੀ ਦੀਆਂ ਕਿਸਮਾਂ[1][3] |
| ਕਿਸਮ | ਅਲਕੋਹਲ ਰਹਿਤ ਚਰਬੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ (ਐਨਏਐਫਐਲਡੀ), ਅਲਕੋਹਲ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ |
| ਕਾਰਨ | ਸ਼ਰਾਬ, ਸ਼ੂਗਰ, ਮੋਟਾਪਾ[1][3] |
| ਜਾਂਚ ਕਰਨ ਦਾ ਤਰੀਕਾ | ਮੈਡੀਕਲ ਇਤਿਹਾਸ ਦੇ ਅਧਾਰ ਤੇ ਖੂਨ ਦੇ ਟੈਸਟ, ਮੈਡੀਕਲ ਇਮੇਜਿੰਗ, ਜਿਗਰ ਬਾਇਓਪਸੀ ਦੁਆਰਾ ਸਹਿਯੋਗੀ[1] |
| ਸਮਾਨ ਸਥਿਤੀਅਾਂ | ਵਾਇਰਲ ਹੈਪੇਟਾਈਟਸ, ਵਿਲਸਨ ਬਿਮਾਰੀ, ਪ੍ਰਾਇਮਰੀ ਸਕਲੋਰਸਿੰਗ ਕੋਲੰਜਾਈਟਿਸ[3] |
| ਇਲਾਜ | ਕੋਈ ਸ਼ਰਾਬ ਨਹੀਂ, ਭਾਰ ਘਟਾਉਣਾ[1][3] |
| Prognosis | ਚੰਗਾ ਜੇ ਜਲਦੀ ਇਲਾਜ ਕੀਤਾ ਜਾਵੇ[3] |
| ਅਵਿਰਤੀ | ਐੱਨਏਐਫਾਐੱਲਡੀ: 30% (ਪੱਛਮੀ ਦੇਸ਼)[2] ALD: >ਭਾਰੀ ਸ਼ਰਾਬ ਪੀਣ ਵਾਲੇ 90%[4] |
ਚਰਬੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ (ਐੱਫ.ਐੱਲ.ਡੀ.), ਜਿਸ ਨੂੰ ਹੇਪੇਟਿਕ ਸਟੀਆਟੋਸਿਸ ਵੀ ਕਿਹਾ ਜਾਂਦਾ ਹੈ, ਇੱਕ ਅਜਿਹੀ ਸਥਿਤੀ ਹੈ ਜਿੱਥੇ ਜਿਗਰ ਵਿੱਚ ਜਿਆਦਾ ਚਰਬੀ ਬਣਦੀ ਹੈ।[1] ਅਕਸਰ ਕੋਈ ਜਾਂ ਕੁਝ ਲੱਛਣ ਨਹੀਂ ਹੁੰਦੇ। ਕਦੇ-ਕਦੇ ਪੇਟ ਦੇ ਉਪਰਲੇ ਸੱਜੇ ਪਾਸੇ ਥਕਾਵਟ ਜਾਂ ਦਰਦ ਹੋ ਸਕਦਾ ਹੈ।ਪੇਚੀਦਗੀਆਂ ਵਿੱਚ ਸਿਰੋਸਿਸ, ਜਿਗਰ ਦਾ ਕੈਂਸਰ, ਅਤੇ ਠੋਡੀ ਦੀਆਂ ਕਿਸਮਾਂ ਸ਼ਾਮਲ ਹੋ ਸਕਦੀਆਂ ਹਨ।[3]
ਚਰਬੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ ਦੀਆਂ ਦੋ ਕਿਸਮਾਂ ਹਨ ਗੈਰ-ਅਲਕੋਹਲ ਫੈਟੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ (ਐਨਏਐਫਐਲਡੀ) ਅਤੇ ਅਲਕੋਹਲ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ।[1] ਐਨਏਐਫਐਲਡੀ ਸਧਾਰਨ ਚਰਬੀ ਜਿਗਰ ਅਤੇ ਨਾਨ-ਅਲਕੋਹਲਿਕ ਸਟੀਟੋਹੈਪੇਟਾਈਟਸ (ਐਨਏਐਸਐਚ) ਨਾਲ ਬਣੀ ਹੈ।[5] ਮੁੱਖ ਜੋਖਮਾਂ ਵਿੱਚ ਸ਼ਰਾਬ, ਟਾਈਪ 2 ਸ਼ੂਗਰ ਅਤੇ ਮੋਟਾਪਾ ਸ਼ਾਮਲ ਹੁੰਦਾ ਹੈ।[3] ਹੋਰ ਜੋਖਮ ਦੇ ਕਾਰਕਾਂ ਵਿੱਚ ਕੁਝ ਦਵਾਈਆਂ ਜਿਵੇਂ ਕਿ ਗਲੂਕੋਕਾਰਟੀਕੋਇਡਜ਼, ਅਤੇ ਹੈਪੇਟਾਈਟਸ ਸੀ ਸ਼ਾਮਲ ਹਨ। ਇਹ ਅਸਪਸ਼ਟ ਹੈ ਕਿ ਕੁਝ ਲੋਕਾਂ ਨੂੰ ਐਨਏਐਫਐਲਡੀ ਸਧਾਰਨ ਚਰਬੀ ਵਾਲਾ ਜਿਗਰ ਕਿਉਂ ਵਿਕਸਤ ਕਰਦਾ ਹੈ ਅਤੇ ਦੂਸਰੇ ਨਾਸ਼ ਦਾ ਵਿਕਾਸ ਕਿਉਂ ਕਰਦੇ ਹਨ।]ਨਿਦਾਨ ਖੂਨ ਦੀਆਂ ਜਾਂਚਾਂ, ਮੈਡੀਕਲ ਇਮੇਜਿੰਗ, ਅਤੇ ਕਦੇ-ਕਦੇ ਜਿਗਰ ਦੇ ਬਾਇਓਪਸੀ ਦੁਆਰਾ ਸਹਿਯੋਗੀ ਡਾਕਟਰੀ ਇਤਿਹਾਸ 'ਤੇ ਅਧਾਰਤ ਹੈ।
ਇਹ ਸਿਫਾਰਸ਼ ਕੀਤੀ ਜਾਂਦੀ ਹੈ ਕਿ ਚਰਬੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ ਵਾਲੇ ਲੋਕ ਸ਼ਰਾਬ ਨਾ ਪੀਓ।[3] ਐਨਏਐਫਐਲਡੀ ਦਾ ਇਲਾਜ ਆਮ ਤੌਰ 'ਤੇ ਖੁਰਾਕ ਤਬਦੀਲੀਆਂ ਅਤੇ ਕਸਰਤ ਦੁਆਰਾ ਭਾਰ ਘਟਾਉਣ ਲਈ ਹੁੰਦਾ ਹੈ।[1] ਜਿਹੜੇ ਲੋਕ ਬੁਰੀ ਤਰ੍ਹਾਂ ਪ੍ਰਭਾਵਿਤ ਹੁੰਦੇ ਹਨ, ਜਿਗਰ ਦੀ ਲਵਾਈ ਇੱਕ ਵਿਕਲਪ ਹੋ ਸਕਦਾ ਹੈ। ਸਾਰੇ ਭਾਰੀ ਪੀਣ ਵਾਲੇ 90% ਤੋਂ ਵੱਧ ਚਰਬੀ ਵਾਲੇ ਜਿਗਰ ਦਾ ਵਿਕਾਸ ਕਰਦੇ ਹਨ ਜਦੋਂ ਕਿ ਲਗਭਗ 25% ਵਧੇਰੇ ਸ਼ਰਾਬ ਪੀਣ ਵਾਲੇ ਹੈਪੇਟਾਈਟਸ ਦਾ ਵਿਕਾਸ ਕਰਦੇ ਹਨ।[4] ਐਨਏਐਫਐਲਡੀ ਪੱਛਮੀ ਦੇਸ਼ਾਂ ਦੇ ਲਗਭਗ 30% ਲੋਕਾਂ ਨੂੰ ਅਤੇ ਏਸ਼ੀਆ ਵਿੱਚ 10% ਲੋਕਾਂ ਨੂੰ ਪ੍ਰਭਾਵਤ ਕਰਦਾ ਹੈ।[2] ਐਨਏਐਫਐਲਡੀ ਸੰਯੁਕਤ ਰਾਜ ਵਿੱਚ ਲਗਭਗ 10% ਬੱਚਿਆਂ ਨੂੰ ਪ੍ਰਭਾਵਤ ਕਰਦਾ ਹੈ। ਇਹ ਅਕਸਰ ਬਜ਼ੁਰਗਾਂ ਅਤੇ ਮਰਦਾਂ ਵਿੱਚ ਹੁੰਦਾ ਹੈ।[5]
ਚਿੰਨ੍ਹ ਅਤੇ ਲੱਛਣ
[ਸੋਧੋ]ਅਕਸਰ ਕੋਈ ਜਾਂ ਕੁਝ ਲੱਛਣ ਨਹੀਂ ਹੁੰਦੇ।[1] ਕਦੇ-ਕਦੇ ਪੇਟ ਦੇ ਉਪਰਲੇ ਸੱਜੇ ਪਾਸੇ ਥਕਾਵਟ ਜਾਂ ਦਰਦ ਹੋ ਸਕਦਾ ਹੈ।
ਪੇਚੀਦਗੀਆਂ
[ਸੋਧੋ]ਚਰਬੀ ਜਿਗਰ ਫਾਈਬਰੋਸਿਸ ਜਾਂ ਜਿਗਰ ਦਾ ਕੈਂਸਰ ਹੋ ਸਕਦਾ ਹੈ।[6] ਐਨਏਐਫਐਲਡੀ ਤੋਂ ਪ੍ਰਭਾਵਤ ਲੋਕਾਂ ਲਈ, 10 ਸਾਲਾਂ ਦੀ ਜੀਵਣ ਦਰ ਲਗਭਗ 80% ਸੀ।ਨਾਸ਼ ਵਿੱਚ ਫਾਈਬਰੋਸਿਸ ਦੀ ਤਰੱਕੀ ਦੀ ਦਰ ਇੱਕ ਵਧ ਰਹੀ ਗਤੀ ਦੇ ਨਾਲ, ਐਨਏਐਫਐਲਡੀ ਲਈ ਪ੍ਰਤੀ 7 ਸਾਲਾਂ ਵਿੱਚ ਇੱਕ ਅਤੇ 14 ਸਾਲਾਂ ਲਈ ਅਨੁਮਾਨ ਕੀਤੀ ਜਾਂਦੀ ਹੈ।[7][8] ਇਨ੍ਹਾਂ ਵਿਕਾਰ ਅਤੇ ਪਾਚਕ ਬਿਮਾਰੀਆਂ (ਸ਼ੂਗਰ ਦੀ ਕਿਸਮ 2, ਪਾਚਕ ਸਿੰਡਰੋਮ) ਦੇ ਵਿਚਕਾਰ ਇੱਕ ਮਜ਼ਬੂਤ ਸਬੰਧ ਹੈ। ਇਹ ਜਰਾਸੀਮ ਗੈਰ-ਮੋਟਾਪੇ ਲੋਕਾਂ ਨੂੰ ਵੀ ਪ੍ਰਭਾਵਤ ਕਰ ਸਕਦੇ ਹਨ, ਜੋ ਉਸ ਸਮੇਂ ਵਧੇਰੇ ਜੋਖਮ ਵਿੱਚ ਹੁੰਦੇ ਹਨ।
ਸਿਰੀਓਟਿਕ ਅਲਕੋਹਲ ਐਫਐਲਡੀ ਵਾਲੇ 10% ਤੋਂ ਘੱਟ ਲੋਕ ਹੈਪੇਟੋਸੈਲੂਲਰ ਕਾਰਸਿਨੋਮਾ ਦਾ ਵਿਕਾਸ ਕਰਨਗੇ,[9] ਬਾਲਗਾਂ ਵਿੱਚ ਜਿਗਰ ਦਾ ਸਭ ਤੋਂ ਆਮ ਕਿਸਮ ਦਾ ਕੈਂਸਰ ਹੈ, ਪਰ ਸਿਰੋਸਿਸ ਤੋਂ ਬਿਨਾਂ NASH ਵਾਲੇ 45% ਲੋਕ ਹੈਪੇਟੋਸੈਲੂਲਰ ਕਾਰਸਿਨੋਮਾ ਦਾ ਵਿਕਾਸ ਕਰ ਸਕਦੇ ਹਨ।[10]
ਇਹ ਸਥਿਤੀ ਹੋਰ ਬਿਮਾਰੀਆਂ ਨਾਲ ਵੀ ਜੁੜੀ ਹੈ ਜੋ ਚਰਬੀ ਦੇ ਪਾਚਕ ਪ੍ਰਭਾਵ ਨੂੰ ਪ੍ਰਭਾਵਤ ਕਰਦੇ ਹਨ।[11]
ਕਾਰਨ
[ਸੋਧੋ]
ਚਰਬੀ ਜਿਗਰ (ਐੱਫ.ਐੱਲ.) ਆਮ ਤੌਰ ਤੇ ਪਾਚਕ ਸਿੰਡਰੋਮ (ਸ਼ੂਗਰ, ਹਾਈਪਰਟੈਨਸ਼ਨ, ਮੋਟਾਪਾ, ਅਤੇ ਡਿਸਲਿਪੀਡਮੀਆ) ਨਾਲ ਜੁੜਿਆ ਹੁੰਦਾ ਹੈ, ਪਰ ਕਈ ਕਾਰਨਾਂ ਵਿੱਚੋਂ ਕਿਸੇ ਇੱਕ ਕਾਰਨ ਵੀ ਹੋ ਸਕਦਾ ਹੈ।[12][13]
- ਸ਼ਰਾਬ
- ਜਿਗਰ ਵਿੱਚ ਸ਼ਰਾਬ ਦੇ ਪਾਚਕ ਕਿਰਿਆ ਦੌਰਾਨ ਐਲਡੀਹਾਈਡਜ਼ ਵਰਗੇ ਜ਼ਹਿਰੀਲੇ ਪਾਚਕ ਦੇ ਉਤਪਾਦਨ ਕਾਰਨ ਚਰਬੀ ਜਿਗਰ ਦਾ ਇੱਕ ਕਾਰਨ ਸ਼ਰਾਬ ਹੈ।ਇਹ ਵਰਤਾਰਾ ਆਮ ਤੌਰ ਤੇ ਪੁਰਾਣੀ ਸ਼ਰਾਬ ਪੀਣ ਨਾਲ ਵਾਪਰਦਾ ਹੈ।
- ਪਾਚਕ
- ਐਬੀਟੈਲੀਪੋਪ੍ਰੋਟੀਨੇਮੀਆ, ਗਲਾਈਕੋਜਨ ਸਟੋਰੇਜ ਰੋਗ, ਵੇਬਰ – ਕ੍ਰਿਸ਼ਚੀਅਨ ਬਿਮਾਰੀ, ਗਰਭ ਅਵਸਥਾ ਦਾ ਗੰਭੀਰ ਚਰਬੀ ਵਾਲਾ ਜਿਗਰ, ਲਿਪੋਡੀਸਟ੍ਰੋਫੀ।
- ਪੋਸ਼ਣ ਸੰਬੰਧੀ
- ਮੋਟਾਪੇ, ਕੁਪੋਸ਼ਣ, ਕੁੱਲ parenteral ਪੋਸ਼ਣ, ਗੰਭੀਰ ਭਾਰ ਦਾ ਨੁਕਸਾਨ, refeeding ਸਿੰਡਰੋਮ, jejunoileal ਬਾਈਪਾਸ, ਹਾਈਡ੍ਰੋਕਲੋਰਿਕ ਬਾਈਪਾਸ, jejunal ਡਾਇਵਰਟੀਕੁਲੋਸਿਸ ਨਾਲ ਬੈਕਟੀਰੀਆ ਝਾੜ।
- ਨਸ਼ੇ ਅਤੇ ਜ਼ਹਿਰੀਲੇ ਪਦਾਰਥ
- ਅਮਿਓਡੇਰੋਨ, ਮੈਥੋਟਰੈਕਸੇਟ, ਡਿਲਟੀਆਜ਼ੈਮ, ਮਿਆਦ ਪੂਰੀ ਹੋਣ ਵਾਲੀ ਟੈਟਰਾਸਾਈਕਲਿਨ, ਅਤਿ ਕਿਰਿਆਸ਼ੀਲ ਐਂਟੀਰੇਟ੍ਰੋਵਾਈਰਲ ਥੈਰੇਪੀ, ਗਲੂਕੋਕਾਰਟਿਕੋਇਡਜ਼, ਟੈਮੋਕਸੀਫੇਨ,[14] ਵਾਤਾਵਰਣਕ ਹੈਪੇਟੋਟੌਕਸਿਨ (ਜਿਵੇਂ, ਫਾਸਫੋਰਸ, ਮਸ਼ਰੂਮ ਜ਼ਹਿਰ)
- ਕੁਛ ਹੋਰ
- ਸਿਲਿਏਕ ਬਿਮਾਰੀ,[15] ਸਾੜ ਟੱਟੀ ਦੀ ਬਿਮਾਰੀ, ਐਚਆਈਵੀ, ਹੈਪੇਟਾਈਟਸ ਸੀ (ਖ਼ਾਸਕਰ ਜੀਨੋਟਾਈਪ 3), ਅਤੇ ਅਲਫ਼ਾ 1-ਐਂਟੀਟ੍ਰਾਈਪਸੀਨ ਦੀ ਘਾਟ।[16]
ਪੈਥੋਲੋਜੀ
[ਸੋਧੋ]
ਚਰਬੀ ਤਬਦੀਲੀ ਟਰਾਈਗਲਿਸਰਾਈਡਜ਼ (ਨਿਰਪੱਖ ਚਰਬੀ) ਦੇ ਇੰਟਰਾਸਾਈਟੋਪਲਾਜ਼ੈਟਿਕ ਇਕੱਤਰਤਾ ਨੂੰ ਦਰਸਾਉਂਦੀ ਹੈ. ਸ਼ੁਰੂ ਵਿਚ, ਹੈਪੇਟੋਸਾਈਟਸ ਛੋਟੇ ਚਰਬੀ ਰਸਧਾਨੀ ਪੇਸ਼(ਲਿਪੋਸੋਮਜ਼) ਆਲੇ-ਦੁਆਲੇ ਦੇ ਨਿਊਕਲੀਅਸ (ਮਾਈਕ੍ਰੋਵੇਸਕੂਲਰ ਫ਼ੈਟ ਤਬਦੀਲੀ)। ਇਸ ਪੜਾਅ ਵਿੱਚ, ਜਿਗਰ ਦੇ ਸੈੱਲ ਮਲਟੀਪਲ ਚਰਬੀ ਦੀਆਂ ਬੂੰਦਾਂ ਨਾਲ ਭਰੇ ਹੁੰਦੇ ਹਨ ਜੋ ਕੇਂਦਰੀ ਸਥਿਤ ਨਿਕਲੀਅਸ ਨੂੰ ਨਹੀਂ ਬਦਲਦੇ ਅਖੀਰਲੇ ਪੜਾਅ ਵਿਚ, ਖਲਾਅ ਦਾ ਆਕਾਰ ਵਧਦਾ ਹੈ, ਨਿਊਕਲੀਅਸ ਨੂੰ ਸੈੱਲ ਦੇ ਚੱਕਰਾਂ ਵੱਲ ਧੱਕਦਾ ਹੈ, ਗੁਣਾਂ ਦੇ ਸਿਗਨਟ ਰਿੰਗ ਦੀ ਦਿੱਖ ਦਿੰਦਾ ਹੈ (ਮੈਕਰੋਵੈਸਕੁਲਰ ਫੈਟੀ ਤਬਦੀਲੀ)। ਇਹ ਵੇਸਿਕ ਚੰਗੀ ਤਰ੍ਹਾਂ ਵਿਸਤਰਤ ਅਤੇ ਆਪਟੀਕਲ ਤੌਰ 'ਤੇ "ਖਾਲੀ" ਹੁੰਦੇ ਹਨ ਕਿਉਂਕਿ ਚਰਬੀ ਟਿਸ਼ੂ ਪ੍ਰੋਸੈਸਿੰਗ ਦੇ ਦੌਰਾਨ ਘੁਲ ਜਾਂਦੀ ਹੈ. ਵੱਡੇ ਖਲਾਅ ਚਰਬੀ ਨੂੰ ਜੋੜ ਸਕਦੇ ਹਨ ਅਤੇ ਪੈਦਾ ਕਰ ਸਕਦੇ ਹਨ, ਜੋ ਕਿ ਨਾ ਬਦਲੇ ਜ਼ਖ਼ਮ ਹਨ. Macrovesicular steatosis ਸਭ ਆਮ ਰੂਪ ਹੈ ਅਤੇ ਖਾਸ ਤੌਰ ਨਾਲ ਸੰਬੰਧਿਤ ਹੈ, ਸ਼ਰਾਬ, ਸ਼ੱਕਰ ਰੋਗ, ਮੋਟਾਪੇ, ਅਤੇ ਕੋਰਟੀਕੋਸਟੇਰੋਇਡ। ਗਰਭ ਅਵਸਥਾ ਦਾ ਤੀਬਰ ਚਰਬੀ ਜਿਗਰ ਅਤੇ ਰੀਏ ਦਾ ਸਿੰਡਰੋਮ ਗੰਭੀਰ ਜਿਗਰ ਰੋਗ ਦੀ ਉਦਾਹਰਣ ਹਨ ਜੋ ਮਾਈਕ੍ਰੋਵੇਸਿਕੂਲਰ ਚਰਬੀ ਤਬਦੀਲੀ ਕਾਰਨ ਹੁੰਦੀ ਹੈ। ਸਟੇਟੋਸਿਸ ਦੀ ਜਾਂਚ ਉਦੋਂ ਕੀਤੀ ਜਾਂਦੀ ਹੈ ਜਦੋਂ ਜਿਗਰ ਵਿੱਚ ਚਰਬੀ ਭਾਰ ਦੁਆਰਾ 5-10% ਤੋਂ ਵੱਧ ਜਾਂਦੀ ਹੈ।[11][17][18]
ਫੈਟੀ ਐਸਿਡ ਮੈਟਾਬੋਲਿਜ਼ਮ ਵਿੱਚ ਨੁਕਸ ਐਫਐਲਡੀ ਦੇ ਜਰਾਸੀਮ ਲਈ ਜ਼ਿੰਮੇਵਾਰ ਹਨ, ਜੋ ਕਿ energyਰਜਾ ਦੀ ਖਪਤ ਅਤੇ ਇਸ ਦੇ ਬਲਨ ਵਿੱਚ ਅਸੰਤੁਲਨ ਦੇ ਕਾਰਨ ਹੋ ਸਕਦੇ ਹਨ, ਲਿਪਿਡ ਸਟੋਰੇਜ ਦੇ ਨਤੀਜੇ ਵਜੋਂ ਹੋ ਸਕਦਾ ਹੈ, ਜਾਂ ਇਨਸੁਲਿਨ ਲਈ ਪੈਰੀਫਿਰਲ ਟਾਕਰੇ ਦਾ ਨਤੀਜਾ ਹੋ ਸਕਦਾ ਹੈ, ਜਿਸ ਦੇ ਨਾਲ ਚਰਬੀ ਐਸਿਡਾਂ ਦੇ ਐਡੀਪੋਜ਼ ਟਿਸ਼ੂ ਤੋਂ ਜਿਗਰ ਤੱਕ ਪਹੁੰਚਣ ਵਿੱਚ ਵਾਧਾ ਹੁੰਦਾ ਹੈ।[11][19] ਕਮਜ਼ੋਰ ਹੋਣਾ ਜਾਂ ਰੀਸੈਪਟਰ ਅਣੂਆਂ (ਪੀਪੀਏਆਰ-α, ਪੀਪੀਏਆਰ- γ ਅਤੇ ਐਸਈਆਰਬੀਪੀ 1) ਜੋ ਫੈਟੀ ਐਸਿਡਾਂ ਦੇ ਆਕਸੀਕਰਨ ਅਤੇ ਸੰਸਲੇਸ਼ਣ ਲਈ ਜ਼ਿੰਮੇਵਾਰ ਪਾਚਕਾਂ ਨੂੰ ਨਿਯੰਤਰਿਤ ਕਰਦੇ ਹਨ ਚਰਬੀ ਇਕੱਠਾ ਕਰਨ ਵਿੱਚ ਯੋਗਦਾਨ ਪਾਉਂਦੇ ਪ੍ਰਤੀਤ ਹੁੰਦੇ ਹਨ।ਇਸ ਤੋਂ ਇਲਾਵਾ, ਅਲਕੋਹਲ ਨੂੰ ਮਾਈਟੋਕੌਂਡਰੀਆ ਅਤੇ ਹੋਰ ਸੈਲੂਲਰ ਸਾਂਚਿਆਂ ਨੂੰ ਨੁਕਸਾਨ ਪਹੁੰਚਾਉਣ ਲਈ ਜਾਣਿਆ ਜਾਂਦਾ ਹੈ, ਸੈਲੂਲਰ ਤਾਕਤ ਪ੍ਰਣਾਲੀ ਨੂੰ ਹੋਰ ਵਿਗਾੜਦਾ ਹੈ।ਦੂਜੇ ਪਾਸੇ, ਗੈਰ-ਅਲਕੋਹਲ ਵਾਲੀ ਐਫਐਲਡੀ ਜਿਗਰ ਦੇ ਸੈੱਲਾਂ ਵਿੱਚ ਬੇਲੋੜੀ ਤਾਕਤ ਦੀ ਬਹੁਤ ਜ਼ਿਆਦਾ ਸ਼ੁਰੂਆਤ ਹੋ ਸਕਦੀ ਹੈ।ਹੈਪੇਟਿਕ ਸਟੀਆਟੋਸਿਸ ਨੂੰ ਉਲਟਾਣਸ਼ੀਲ ਮੰਨਿਆ ਜਾਂਦਾ ਹੈ ਅਤੇ ਕੁਝ ਹੱਦ ਤਕ ਗੈਰ-ਪ੍ਰੋਗਰੈਸਿਵ ਮੰਨਿਆ ਜਾਂਦਾ ਹੈ ਜੇ ਮੂਲ ਕਾਰਨ ਘੱਟ ਜਾਂ ਹਟਾਇਆ ਜਾਂਦਾ ਹੈ।

ਗੰਭੀਰ ਚਰਬੀ ਵਾਲਾ ਜਿਗਰ ਕਈ ਵਾਰ ਜਲਣ ਦੇ ਨਾਲ ਹੁੰਦਾ ਹੈ, ਅਜਿਹੀ ਸਥਿਤੀ ਜਿਸ ਨੂੰ ਸਟੀੋਹੋਪੇਟਾਈਟਸ ਕਿਹਾ ਜਾਂਦਾ ਹੈ. ਅਲਕੋਹਲਕ ਸਟੈਟੀਓਹੇਪੇਟਾਈਟਸ (ਏਐਸਐਚ) ਜਾਂ ਨਾਨ-ਅਲਕੋਹਲਿਕ ਸਟੀਟੋਹੈਪੇਟਾਈਟਸ (ਐਨਏਐਸਐਚ) ਦੀ ਤਰੱਕੀ ਭੜਕਾ।ਕਾਰਨਾਂ ਦੇ ਸਥਿਰਤਾ ਜਾਂ ਗੰਭੀਰਤਾ ਤੇ ਨਿਰਭਰ ਕਰਦੀ ਹੈ।ਦੋਵਾਂ ਹਾਲਤਾਂ ਵਿੱਚ ਪਾਥੋਲੋਜੀਕਲ ਜਖਮ ਇਕੋ ਜਿਹੇ ਹਨ. ਹਾਲਾਂਕਿ, ਭੜਕਾ,ਪ੍ਰਤੀਕ੍ਰਿਆ ਦੀ ਹੱਦ ਵਿਆਪਕ ਤੌਰ ਤੇ ਵੱਖੋ ਵੱਖਰੀ ਹੁੰਦੀ ਹੈ ਅਤੇ ਹਮੇਸ਼ਾ ਚਰਬੀ ਇਕੱਠੀ ਕਰਨ ਦੀ ਡਿਗਰੀ ਨਾਲ ਮੇਲ ਨਹੀਂ ਖਾਂਦੀ।ਸਟੀਆਟੋਸਿਸ (ਲਿਪਿਡ ਦੀ ਧਾਰਨ) ਅਤੇ ਸਟੀਓਹੋਪੇਟਾਈਟਸ ਦੀ ਸ਼ੁਰੂਆਤ ਐਫਐਲਡੀ ਤਰੱਕੀ ਵਿੱਚ ਲਗਾਤਾਰ ਪੜਾਵਾਂ ਨੂੰ ਦਰਸਾ ਸਕਦੀ ਹੈ।[20]
ਵਿਆਪਕ ਜਲਣ ਅਤੇ ਸਟੀੇਟੋਸਿਸ ਦੀ ਇੱਕ ਉੱਚ ਡਿਗਰੀ ਵਾਲੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ ਅਕਸਰ ਬਿਮਾਰੀ ਦੇ ਵਧੇਰੇ ਗੰਭੀਰ ਰੂਪਾਂ ਵਿੱਚ ਅੱਗੇ ਵੱਧਦੀ ਹੈ।[21] ਹੈਪੇਟੋਸਾਈਟ ਬੈਲੂਨਿੰਗ ਅਤੇ ਨੈਕਰੋਸਿਸ ਵੱਖ ਡਿਗਰੀ ਦੇ ਅਕਸਰ ਇਸ ਪੜਾਅ 'ਤੇ ਮੌਜੂਦ ਹਨ. ਜਿਗਰ ਸੈੱਲ ਦੀ ਮੌਤ ਅਤੇ ਭੜਕਾ. ਪ੍ਰਤੀਕਰਮ ਹੀਪੇਟਿਕ ਸਟੈਲੇਟ ਸੈੱਲਾਂ ਦੇ ਕਿਰਿਆਸ਼ੀਲ ਹੋਣ ਵੱਲ ਅਗਵਾਈ ਕਰਦੇ ਹਨ, ਜੋ ਕਿ ਹੈਪੇਟਿਕ ਫਾਈਬਰੋਸਿਸ ਵਿੱਚ ਮੁੱਖ ਭੂਮਿਕਾ ਅਦਾ ਕਰਦੇ ਹਨ।ਫਾਈਬਰੋਸਿਸ ਦੀ ਹੱਦ ਵਿਆਪਕ ਤੌਰ ਤੇ ਭਿੰਨ ਹੁੰਦੀ ਹੈ।ਪੈਰੀਸਿਨੁਸੋਇਡਲ ਫਾਈਬਰੋਸਿਸ ਸਭ ਤੋਂ ਆਮ ਹੈ, ਖ਼ਾਸਕਰ ਬਾਲਗਾਂ ਵਿੱਚ, ਅਤੇ ਜ਼ੋਨ 3 ਵਿੱਚ ਟਰਮਿਨਲ ਹੈਪੇਟਿਕ ਨਾੜੀਆਂ ਦੇ ਆਲੇ-ਦੁਆਲੇ ਪ੍ਰਮੁੱਖ ਹੁੰਦਾ ਹੈ।[22]
ਸਿਰੋਸਿਸ ਦੀ ਤਰੱਕੀ ਚਰਬੀ ਦੀ ਮਾਤਰਾ ਅਤੇ ਸਟੀੋਹੋਪੇਟਾਈਟਸ ਦੀ ਡਿਗਰੀ ਅਤੇ ਕਈ ਹੋਰ ਸੰਵੇਦਨਸ਼ੀਲ ਕਾਰਕਾਂ ਦੁਆਰਾ ਪ੍ਰਭਾਵਿਤ ਹੋ ਸਕਦੀ ਹੈ। ਅਲਕੋਹਲ ਐਫਐਲਡੀ ਵਿੱਚ, ਨਿਰੰਤਰ ਅਲਕੋਹਲ ਦੇ ਸੇਵਨ ਨਾਲ ਸਬੰਧਤ ਸਿਰੋਸਿਸ ਵਿੱਚ ਤਬਦੀਲੀ ਚੰਗੀ ਤਰ੍ਹਾਂ ਦਸਤਾਵੇਜ਼ ਹੈ, ਪਰ ਨਾਨ-ਅਲਕੋਹਲਿਕ ਐਫਐਲਡੀ ਵਿੱਚ ਸ਼ਾਮਲ ਪ੍ਰਕਿਰਿਆ ਘੱਟ ਸਪਸ਼ਟ ਹੈ।
ਨਿਦਾਨ
[ਸੋਧੋ]

ਜ਼ਿਆਦਾਤਰ ਵਿਅਕਤੀ ਅਸਮਿੱਤਲੀ ਹੁੰਦੇ ਹਨ ਅਤੇ ਆਮ ਤੌਰ ਤੇ ਅਸਧਾਰਨ ਜਿਗਰ ਦੇ ਫੰਕਸ਼ਨ ਟੈਸਟ ਜਾਂ ਸੰਬੰਧਤ ਡਾਕਟਰੀ ਸਥਿਤੀਆਂ ਵਿੱਚ ਨੋਟ ਕੀਤੇ ਗਏ ਹੇਪੇਟੋਮੇਗਲੀ ਕਾਰਨ ਸੰਖੇਪ ਵਿੱਚ ਲੱਭੇ ਜਾਂਦੇ ਹਨ।ਐਲੀਵੇਟਿਡ ਜਿਗਰ ਦੀ ਬਾਇਓਕੈਮਿਸਟਰੀ 50% ਸਧਾਰਨ ਸਟੀਟੀਓਸਿਸ ਵਾਲੇ ਮਰੀਜ਼ਾਂ ਵਿੱਚ ਪਾਈ ਜਾਂਦੀ ਹੈ। ਸੀਰਮ ਅਲਾਨਾਈਨ ਟ੍ਰਾਂਸਮਿਨੀਸ ਦਾ ਪੱਧਰ ਆਮ ਤੌਰ 'ਤੇ ਅਲਕੋਹਲ ਦੇ ਰੂਪ ਵਿੱਚ ਐਸਪ੍ਰੇਟ ਟ੍ਰਾਂਸਮੀਨੇਸ ਦੇ ਪੱਧਰ ਤੋਂ ਵੱਧ ਹੁੰਦਾ ਹੈ ਅਤੇ ਅਲਕੋਹਲ ਐਫਐਲਡੀ ਵਿੱਚ ਇਸ ਦੇ ਉਲਟ ਹੁੰਦਾ ਹੈ।
ਇਮੇਜਿੰਗ ਦੀ ਪੜ੍ਹਾਈ ਅਕਸਰ ਮੁਲਾਂਕਣ ਪ੍ਰਕਿਰਿਆ ਦੌਰਾਨ ਪ੍ਰਾਪਤ ਕੀਤੀ ਜਾਂਦੇ ਹਨ। ਅਲਟਰਾਸੌਨੋਗ੍ਰਾਫੀ ਇੱਕ "ਚਮਕਦਾਰ" ਜਿਗਰ ਦਾ ਪ੍ਰਗਟਾਵਾ ਈਕੋਜੀਨੀਸੀਟੀ ਦੇ ਨਾਲ।ਮੈਡੀਕਲ ਇਮੇਜਿੰਗ ਚਰਬੀ ਜਿਗਰ ਦੀ ਜਾਂਚ ਵਿੱਚ ਸਹਾਇਤਾ ਕਰ ਸਕਦੀ ਹੈ;ਫ਼ੈਟ ਲਿਵਰਾਂ ਦੀ ਕੰਪਿਟਿਡ ਟੋਮੋਗ੍ਰਾਫੀ (ਸੀਟੀ) ਤੇ ਤਿੱਲੀ ਨਾਲੋਂ ਘੱਟ ਘਣਤਾ ਹੁੰਦੀ ਹੈ, ਅਤੇ ਟੀ 1-ਵੇਟਡ ਮੈਗਨੈਟਿਕ ਰਿਜੋਨੇਸ ਚਿੱਤਰਾਂ (ਐਮਆਰਆਈ) ਵਿੱਚ ਚਰਬੀ ਚਮਕਦਾਰ ਦਿਖਾਈ ਦਿੰਦੀ ਹੈ।ਚੁੰਬਕੀ ਗੂੰਜਦਾ ਈਲਾਸਟੋਗ੍ਰਾਫੀ, ਚੁੰਬਕੀ ਗੂੰਜਦਾ ਪ੍ਰਤੀਬਿੰਬ ਦਾ ਇੱਕ ਰੂਪ, ਫਾਈਬਰੋਸਿਸ ਦੇ ਵਿਕਾਸ ਦੀ ਪਛਾਣ ਕਰਨ ਲਈ ਇੱਕ ਗੈਰ ਇਨਵੇਸਿਵ ਢੰਗ ਵਜੋਂ ਜਾਂਚ ਕੀਤੀ ਜਾਂਦੀ ਹੈ।[23] ਜਿਗਰ ਦੇ ਬਾਇਓਪਸੀ ਦੁਆਰਾ ਹਿਸਟੋਲੋਜੀਕਲ ਨਿਦਾਨ ਫਾਈਬਰੋਸਿਸ ਅਤੇ ਜਿਗਰ ਦੀ ਚਰਬੀ ਦੇ ਵਿਕਾਸ ਦਾ ਸਭ ਤੋਂ ਸਹੀ ਮਾਪ ਹੈ 2018 ਤੱਕ।[6]
ਇਲਾਜ
[ਸੋਧੋ]ਚਰਬੀ ਜਿਗਰ ਦਾ ਇਲਾਜ ਇਸ ਦੇ ਕਾਰਨ 'ਤੇ ਨਿਰਭਰ ਕਰਦਾ ਹੈ, ਅਤੇ, ਆਮ ਤੌਰ' ਤੇ, ਅੰਡਰਲਾਈੰਗ ਕਾਰਨ ਦਾ ਇਲਾਜ ਕਰਨਾ ਜੇਕਰ ਸ਼ੁਰੂਆਤੀ ਪੜਾਅ 'ਤੇ ਲਾਗੂ ਕੀਤਾ ਜਾਂਦਾ ਹੈ ਤਾਂ ਸਟੀੇਟੋਸਿਸ ਦੀ ਪ੍ਰਕਿਰਿਆ ਨੂੰ ਉਲਟਾ ਦੇਵੇਗਾ।ਚਰਬੀ ਜਿਗਰ ਵੱਖੋ ਵੱਖਰੇ ਕਾਰਕਾਂ ਕਰਕੇ ਹੋ ਸਕਦਾ ਹੈ ਜਿਨ੍ਹਾਂ ਦੀ ਪਛਾਣ ਨਹੀਂ ਕੀਤੀ ਜਾਂਦੀ. ਹਾਲਾਂਕਿ, ਚਰਬੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ ਦੇ ਦੋ ਜਾਣੇ ਕਾਰਣ ਹਨ ਸ਼ਰਾਬ ਦੀ ਵਧੇਰੇ ਖਪਤ ਅਤੇ ਲੰਬੇ ਸਮੇਂ ਦੀ ਖੁਰਾਕ ਕਾਰਬੋਹਾਈਡਰੇਟ ਤੋਂ ਆਉਣ ਵਾਲੀਆਂ ਕੈਲੋਰੀ ਦੀ ਵਧੇਰੇ ਮਾਤਰਾ ਦੇ ਨਾਲ. ਐਨਏਐਫਐਲਡੀ ਜਾਂ ਨੈਸ਼ ਵਾਲੇ ਲੋਕਾਂ ਲਈ, ਖੁਰਾਕ ਅਤੇ ਕਸਰਤ ਦੇ ਸੰਯੋਗ ਦੁਆਰਾ ਭਾਰ ਘਟਾਉਣਾ ਬਿਮਾਰੀ ਨੂੰ ਸੁਧਾਰਣ ਜਾਂ ਹੱਲ ਕਰਨ ਲਈ ਦਿਖਾਇਆ ਗਿਆ ਸੀ।[6] ਵਧੇਰੇ ਗੰਭੀਰ ਮਾਮਲਿਆਂ ਵਿੱਚ, ਦਵਾਈਆਂ ਜੋ ਇਨਸੁਲਿਨ ਪ੍ਰਤੀਰੋਧ ਨੂੰ ਘਟਾਉਂਦੀਆਂ ਹਨ, ਹਾਈਪਰਲਿਪੀਡੇਮੀਆ, ਅਤੇ ਉਹ ਜੋ ਭਾਰ ਘਟਾਉਣ ਲਈ ਪ੍ਰੇਰਿਤ ਕਰਦੀਆਂ ਹਨ ਜਿਵੇਂ ਕਿ ਬੈਰੀਏਟ੍ਰਿਕ ਸਰਜਰੀ ਦੇ ਨਾਲ ਨਾਲ ਵਿਟਾਮਿਨ ਈ ਜਿਗਰ ਦੇ ਕੰਮ ਨੂੰ ਬਿਹਤਰ ਬਣਾਉਣ ਜਾਂ ਹੱਲ ਕਰਨ ਲਈ ਦਿਖਾਈਆਂ ਗਈਆਂ ਹਨ।[13]
ਬੈਰੀਆਟ੍ਰਿਕ ਸਰਜਰੀ, ਜਦੋਂ ਕਿ ਇਕੱਲੇ ਫੈਟੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ (ਐਫ.ਐਲ.ਡੀ.) ਦੇ ਇਲਾਜ ਦੇ ਤੌਰ ਤੇ 2017 ਵਿੱਚ ਸਿਫਾਰਸ਼ ਨਹੀਂ ਕੀਤੀ ਗਈ, 90% ਤੋਂ ਵੱਧ ਲੋਕਾਂ ਵਿੱਚ ਐਫਐਲਡੀ, ਐਨਏਐਫਐਲਡੀ, ਐਨਏਐਸਐਚ ਅਤੇ ਐਡਵਾਂਸਡ ਸਟੀਟੋਹੈਪੇਟਾਈਟਸ ਨੂੰ ਮੋੜਨਾ ਦਿਖਾਇਆ ਗਿਆ ਹੈ ਜਿਨ੍ਹਾਂ ਨੇ ਮੋਟਾਪੇ ਦੇ ਇਲਾਜ ਲਈ ਇਹ ਸਰਜਰੀ ਕੀਤੀ ਹੈ।[6][24]
ਲੰਬੇ ਸਮੇਂ ਦੇ ਕੁੱਲ ਪੇਟ ਪਾਲਣ ਪੋਸ਼ਣ ਫੈਟ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ ਦੇ ਮਾਮਲੇ ਵਿਚ, ਕੋਲੀਨ ਲੱਛਣਾਂ ਨੂੰ ਦੂਰ ਕਰਨ ਲਈ ਦਰਸਾਇਆ ਗਿਆ ਹੈ।[25][26][27] ਇਹ ਮਿਥਿਓਨਾਈਨ ਚੱਕਰ ਵਿੱਚ ਕਮੀ ਕਾਰਨ ਹੋ ਸਕਦਾ ਹੈ।[28]
ਮਹਾਮਾਰੀ
[ਸੋਧੋ]ਐਨਏਐਫਐਲਡੀ ਪੱਛਮੀ ਦੇਸ਼ਾਂ ਦੇ ਲਗਭਗ 30% ਲੋਕਾਂ ਨੂੰ ਅਤੇ ਏਸ਼ੀਆ ਵਿੱਚ 10% ਲੋਕਾਂ ਨੂੰ ਪ੍ਰਭਾਵਤ ਕਰਦਾ ਹੈ।[2] ਸੰਯੁਕਤ ਰਾਜ ਵਿੱਚ ਰੇਟ ਲਗਭਗ 35% ਹਨ ਅਤੇ ਲਗਭਗ 7% ਗੰਭੀਰ ਰੂਪ ਵਿੱਚ NASH ਹੁੰਦੇ ਹਨ।[1] ਐਨਏਐਫਐਲਡੀ ਸੰਯੁਕਤ ਰਾਜ ਵਿੱਚ ਲਗਭਗ 10% ਬੱਚਿਆਂ ਨੂੰ ਪ੍ਰਭਾਵਤ ਕਰਦਾ ਹੈ।
ਹਾਲਾਂਕਿ, ਐਨਏਐਫਐਲਡੀ 80% ਮੋਟੇ ਲੋਕਾਂ ਵਿੱਚ ਦੇਖਿਆ ਜਾਂਦਾ ਹੈ, ਜਿਨ੍ਹਾਂ ਵਿੱਚੋਂ 35% NASH[29] ਵਧਦਾ ਹੈ,[29] ਅਤੇ 20% ਤੱਕ ਦੇ ਭਾਰ ਵਿੱਚ ਆਮ ਭਾਰ,[8] ਬਹੁਤ ਜ਼ਿਆਦਾ ਸ਼ਰਾਬ ਪੀਣ ਦੇ ਕੋਈ ਸਬੂਤ ਹੋਣ ਦੇ ਬਾਵਜੂਦ. ਐਫਐਲਡੀ ਯੂਨਾਈਟਿਡ ਸਟੇਟ ਵਿੱਚ ਅਸਧਾਰਨ ਜਿਗਰ ਫੰਕਸ਼ਨ ਟੈਸਟਾਂ ਦਾ ਸਭ ਤੋਂ ਆਮ ਕਾਰਨ ਹੈ।[12] ਚਰਬੀ ਜਿਗਰ ਚਿੱਟੇ ਨਾਲੋਂ ਹਿਸਪੈਨਿਕ ਲੋਕਾਂ ਵਿੱਚ ਵਧੇਰੇ ਪ੍ਰਚਲਿਤ ਹੈ, ਕਾਲੇ ਲੋਕਾਂ ਵਿੱਚ ਘੱਟ ਸੰਵੇਦਨਸ਼ੀਲਤਾ ਹੈ।
90 ਦੇ ਦਹਾਕੇ ਦੇ ਬੱਚਿਆਂ ਦੇ ਅਧਿਐਨ ਵਿੱਚ, 1991 ਅਤੇ 1992 ਵਿੱਚ ਪੈਦਾ ਹੋਏ 2.5% ਨੂੰ ਅਲਟ੍ਰਾਸਾਊਂਡ ਦੁਆਰਾ 18 ਸਾਲ ਦੀ ਉਮਰ ਵਿੱਚ ਗੈਰ-ਅਲਕੋਹਲ ਚਰਬੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ ਹੋਣ ਦਾ ਪਤਾ ਲੱਗਿਆ; ਪੰਜ ਸਾਲਾਂ ਬਾਅਦ ਅਸਥਾਈ ਈਲੋਗੋਗ੍ਰਾਫੀ (ਫਾਈਬਰੋਸਕੈਨ) ਨੇ 20% ਤੋਂ ਵੱਧ ਜਿਗਰ ਤੇ ਚਰਬੀ ਜਮ੍ਹਾਂ ਕਰਵਾਏ, ਜੋ ਕਿ ਗੈਰ-ਅਲਕੋਹਲ ਚਰਬੀ ਜਿਗਰ ਦੀ ਬਿਮਾਰੀ ਦਾ ਸੰਕੇਤ ਕਰਦੇ ਹਨ; ਜਿਹੜੇ ਅੱਧੇ ਗੰਭੀਰ ਦੇ ਤੌਰ ਤੇ ਸ਼੍ਰੇਣੀਬੱਧ ਕੀਤੇ ਗਏ ਸਨ. ਸਕੈਨਾਂ ਵਿੱਚ ਇਹ ਵੀ ਪਾਇਆ ਗਿਆ ਕਿ 2.4% ਦੇ ਜਿਗਰ ਦੇ ਦਾਗ-ਧੱਬੇ ਸਨ, ਜੋ ਸਿਰੋਸਿਸ ਦਾ ਕਾਰਨ ਬਣ ਸਕਦਾ ਹੈ।[30]
ਹਵਾਲੇ
[ਸੋਧੋ]- ↑ 1.00 1.01 1.02 1.03 1.04 1.05 1.06 1.07 1.08 1.09 "Nonalcoholic Fatty Liver Disease & NASH". National Institute of Diabetes and Digestive and Kidney Diseases. November 2016. Retrieved 7 November 2018.
- ↑ 2.0 2.1 2.2 2.3 Singh, S; Osna, NA; Kharbanda, KK (28 September 2017). "Treatment options for alcoholic and non-alcoholic fatty liver disease: A review". World Journal of Gastroenterology. 23 (36): 6549–6570. doi:10.3748/wjg.v23.i36.6549. PMC 5643281. PMID 29085205.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - ↑ 3.0 3.1 3.2 3.3 3.4 3.5 3.6 3.7 Antunes, C; Azadfard, M; Gupta, M (January 2019). "Fatty Liver". PMID 28723021.
{{cite journal}}: Cite journal requires|journal=(help) - ↑ 4.0 4.1 Basra, Sarpreet (2011). "Definition, epidemiology and magnitude of alcoholic hepatitis". World Journal of Hepatology. 3 (5): 108–113. doi:10.4254/wjh.v3.i5.108. PMC 3124876. PMID 21731902.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - ↑ 5.0 5.1 Iser, D; Ryan, M (July 2013). "Fatty liver disease--a practical guide for GPs". Australian Family Physician. 42 (7): 444–7. PMID 23826593.
- ↑ 6.0 6.1 6.2 6.3 Chalasani, Naga; Younossi, Zobair; Lavine, Joel E.; Charlton, Michael; Cusi, Kenneth; Rinella, Mary; Harrison, Stephen A.; Brunt, Elizabeth M.; Sanyal, Arun J. (January 2018). "The diagnosis and management of nonalcoholic fatty liver disease: Practice guidance from the American Association for the Study of Liver Diseases". Hepatology. 67 (1): 328–357. doi:10.1002/hep.29367. PMID 28714183.
- ↑ Singh, Siddharth; Allen, Alina M.; Wang, Zhen; Prokop, Larry J.; Murad, Mohammad H.; Loomba, Rohit (April 2015). "Fibrosis Progression in Nonalcoholic Fatty Liver vs Nonalcoholic Steatohepatitis: A Systematic Review and Meta-analysis of Paired-Biopsy Studies". Clinical Gastroenterology and Hepatology. 13 (4): 643–654.e9. doi:10.1016/j.cgh.2014.04.014. PMC 4208976. PMID 24768810.
- ↑ 8.0 8.1 Younossi, Zobair; Anstee, Quentin M.; Marietti, Milena; Hardy, Timothy; Henry, Linda; Eslam, Mohammed; George, Jacob; Bugianesi, Elisabetta (20 September 2017). "Global burden of NAFLD and NASH: trends, predictions, risk factors and prevention". Nature Reviews Gastroenterology & Hepatology. 15 (1): 11–20. doi:10.1038/nrgastro.2017.109. PMID 28930295.
- ↑ "Obesity, fatty liver and liver cancer". Hepatobiliary & Pancreatic Diseases International. 4 (2): 173–7. May 2005. PMID 15908310.
- ↑ Bellentani, Stefano (January 2017). "The epidemiology of non-alcoholic fatty liver disease". Liver International. 37: 81–84. doi:10.1111/liv.13299. PMID 28052624.
- ↑ 11.0 11.1 11.2 "Lipid metabolism and liver inflammation. II. Fatty liver disease and fatty acid oxidation". American Journal of Physiology. Gastrointestinal and Liver Physiology. 290 (5): G852-8. May 2006. doi:10.1152/ajpgi.00521.2005. PMID 16603729.
- ↑ 12.0 12.1 "Nonalcoholic fatty liver disease". The New England Journal of Medicine. 346 (16): 1221–31. April 2002. doi:10.1056/NEJMra011775. PMC 1216300. PMID 11961152.
- ↑ 13.0 13.1 "Nonalcoholic fatty liver disease". American Family Physician. 73 (11): 1961–8. June 2006. PMID 16770927.
- ↑ "Tamoxifen-induced non-alcoholic steatohepatitis: where are we now and where are we going?". Expert Opinion on Drug Safety. 6 (1): 1–4. January 2007. doi:10.1517/14740338.6.1.1. PMID 17181445.
- ↑ "Celiac disease-related hepatic injury: Insights into associated conditions and underlying pathomechanisms". Digestive and Liver Disease. 48 (2): 112–9. February 2016. doi:10.1016/j.dld.2015.11.013. PMID 26711682.
- ↑ "Alpha 1-antitrypsin mutations in NAFLD: high prevalence and association with altered iron metabolism but not with liver damage". Hepatology. 44 (4): 857–64. October 2006. doi:10.1002/hep.21329. PMID 17006922.
- ↑ "The natural history of nonalcoholic fatty liver disease: a population-based cohort study". Gastroenterology. 129 (1): 113–21. July 2005. doi:10.1053/j.gastro.2005.04.014. PMID 16012941.
- ↑ "Molecular mechanisms of alcoholic fatty liver: role of peroxisome proliferator-activated receptor alpha". Alcohol. 34 (1): 35–8. August 2004. doi:10.1016/j.alcohol.2004.07.005. PMID 15670663.
- ↑ "Approach to the pathogenesis and treatment of nonalcoholic steatohepatitis". Diabetes Care. 27 (8): 2057–66. August 2004. doi:10.2337/diacare.27.8.2057. PMID 15277442.
- ↑ "Steatohepatitis: a tale of two "hits"?". Gastroenterology. 114 (4): 842–5. April 1998. doi:10.1016/S0016-5085(98)70599-2. PMID 9547102.
- ↑ "Pathologic features associated with fibrosis in nonalcoholic fatty liver disease". Human Pathology. 35 (2): 196–9. February 2004. doi:10.1016/j.humpath.2003.09.018. PMID 14991537.
- ↑ "Non-alcoholic fatty liver disease: an emerging pathological spectrum". Virchows Archiv. 444 (1): 3–12. January 2004. doi:10.1007/s00428-003-0943-7. PMID 14685853.
- ↑ Singh, Siddharth; Venkatesh, Sudhakar K.; Loomba, Rohit; Wang, Zhen; Sirlin, Claude; Chen, Jun; Yin, Meng; Miller, Frank H.; Low, Russell N. (28 August 2015). "Magnetic resonance elastography for staging liver fibrosis in non-alcoholic fatty liver disease: a diagnostic accuracy systematic review and individual participant data pooled analysis". European Radiology. 26 (5): 1431–1440. doi:10.1007/s00330-015-3949-z. PMC 5051267. PMID 26314479.
- ↑ "Fatty Liver: Overview, Pathophysiology, Etiology". 2017-01-25.
{{cite journal}}: Cite journal requires|journal=(help) - ↑ "Choline deficiency: a cause of hepatic steatosis during parenteral nutrition that can be reversed with intravenous choline supplementation". Hepatology. 22 (5): 1399–403. November 1995. doi:10.1002/hep.1840220510. PMID 7590654.
- ↑ "Lecithin increases plasma free choline and decreases hepatic steatosis in long-term total parenteral nutrition patients". Gastroenterology. 102 (4 Pt 1): 1363–70. April 1992. doi:10.1016/0016-5085(92)70034-9. PMID 1551541.
- ↑ "Choline deficiency causes reversible hepatic abnormalities in patients receiving parenteral nutrition: proof of a human choline requirement: a placebo-controlled trial". JPEN. Journal of Parenteral and Enteral Nutrition. 25 (5): 260–8. 2016. doi:10.1177/0148607101025005260. PMID 11531217.
- ↑ "The importance of being choline". Journal of the American Dietetic Association. 110 (8): 1162–5. August 2010. doi:10.1016/j.jada.2010.05.012. PMID 20656090.
- ↑ 29.0 29.1 "The metabolic syndrome as a predictor of nonalcoholic fatty liver disease". Annals of Internal Medicine. 143 (10): 722–8. November 2005. doi:10.7326/0003-4819-143-10-200511150-00009. PMID 16287793.
- ↑ Sarah Boseley (12 April 2019). "Experts warn of fatty liver disease 'epidemic' in young people".
